INSTITUCIONAL Data de Publicação: 23 fev 2021 14:58 Data de Atualização: 23 fev 2021 17:05
A vacina contra a Covid-19 finalmente chegou, mas, por enquanto, apenas para uma minoria. A prioridade é para os trabalhadores da Saúde e para os grupos de risco, como idosos. A ampliação do plano de imunização depende da aquisição de doses. Duas vacinas têm autorização para uso emergencial pela Agência Nacional de Vigilância Sanitária (Anvisa) e estão sendo aplicadas na população: a da Oxford/AstraZeneca e a CoronaVac. Uma terceira vacina, da Pfizer/BioNTec, obteve registro definitivo nesta terça-feira (23), mas ainda não há um acordo de compra firmado pelo governo brasileiro.
No último dia 17 de fevereiro, o ministro da Saúde, Eduardo Pazuello, afirmou que até julho serão distribuídas aos estados mais de 230,7 milhões de doses de vacinas contra a Covid-19. Na previsão, no entanto, estão duas vacinas - produzidas na Índia e na Rússia - cujos pedidos de registros ainda não estão na Anvisa. Governos estaduais e municipais também buscam fechar acordos comerciais para ampliar a imunização.
Enquanto os governos tentam fechar os acordos, dúvidas e fake news se espalham pela população. Quem pode tomar a vacina? Ela é segura? A vacina altera meu DNA? Vou poder finalmente andar sem máscara?
Para responder estas e muitas outras perguntas, buscamos informações da Organização Mundial da Saúde (OMS), do Ministério da Saúde, da Secretaria de Saúde de Santa Catarina, em diversas entidades médicas e com três professores do IFSC: Vanessa Tuono Jardim, do curso técnico em Enfermagem do Câmpus Florianópolis; Rosane Schenkel de Aquino do Tecnólogo em Processos Químicos do Câmpus Lages, e Jesué Graciliano da Silva, do curso de Refrigeração e Climatização do Câmpus São José.
Na relação abaixo, você terá respostas sobre a produção das vacinas, a logística da vacinação no Brasil e orientações para grupos específicos, além de esclarecimentos para que todos possam contribuir com a diminuição da circulação do vírus:
Por que a vacina é importante para conter a pandemia?
As vacinas são seguras?
O que é a eficácia da vacina?
Como são feitas as vacinas?
Faz diferença quem produz a vacina?
Quantas vacinas contra Covid-19 existem no mundo e no Brasil?
Quais vacinas serão produzidas no Brasil?
Por que algumas vacinas precisam de duas doses e outras apenas uma?
As vacinas existentes protegem contra as novas variantes do Sars-Cov-2?
Como é a vacinação no Brasil?
As vacinas contra a Covid-19 precisam de uma refrigeração ou um armazenamento especiais?
Como são definidos os grupos prioritários para a vacina?
Quando será minha vez de ser vacinado?
Quais documentos preciso apresentar na vacinação?
Como uma pessoa que faz parte de um grupo de risco vai confirmar sua prioridade na vacinação?
Quantas doses e qual intervalo das vacinas aplicadas no Brasil?
A vacinação é obrigatória?
Quem já teve Covid-19 pode se vacinar?
Uma pessoa com histórico de alergias pode ser vacinada?
Crianças e adolescentes podem ser vacinados?
Gestantes e lactantes podem ser vacinados?
Pessoas com doenças autoimunes podem ser vacinadas?
Pessoas em tratamento oncológico podem ser vacinadas?
A vacina pode tornar o vírus mais resistente?
Mesmo tomando vacina, eu ainda posso pegar o novo coronavírus e até transmiti-lo para outra pessoa?
Quanto tempo depois de tomar a vacina fico imunizado?
Poderei receber as vacinas da gripe e da Covid-19 simultaneamente?
Estou com sintomas de Covid-19, posso me vacinar?
Estou com febre, posso tomar a vacina?
A bebida alcoólica corta o efeito da vacina?
Tomar mais de uma vacina aumenta a imunidade?
Se tomar a primeira dose e não tomar a segunda, o que acontece?
E se tomar uma dose de uma marca e a segunda de outra?
Posso desenvolver HIV ou H1N1 se tomar a vacina?
A vacina pode alterar meu DNA?
Quais são os efeitos colaterais que podem ocorrer após a vacina?
Posso comprar a vacina?
Vou ter que tomar a vacina todo ano para ficar imunizado?
Depois de vacinado posso relaxar as medidas de prevenção?
Há previsão de quanto tempo depois da vacinação essas medidas poderão ser relaxadas?
Quando se pode falar em imunidade de rebanho?
É possível erradicar a Covid-19?
Por que a vacina é importante para conter a pandemia?
A vacina é uma forma de desenvolver a proteção que o organismo precisa para "atacar o vírus" e evitar que a pessoa fique doente. Isso porque quando alguém é infectado pelo Sars-Cov-2, o organismo reage e produz anticorpos, que se ligam ao vírus e impedem que eles ataquem as células. A vacina coloca no organismo algo para simular o ataque viral. Isso varia entre as vacinas, pode ser o vírus inativado ou partes do novo coronavírus em outras moléculas. E assim cria uma memória imunológica no corpo. Se depois de ser vacinada a pessoa for infectada pelo vírus, o organismo reage de forma mais rápida porque já "conhece" o inimigo e assim o elimina antes que ele provoque a doença. Veja na animação abaixo:
Mas, além da proteção individual, a vacinação é a esperança de uma proteção coletiva: com menos pessoas infectadas, a transmissão do vírus diminui e a tendência é que o vírus circule menos nas populações. No entanto, a professora Vanessa Jardim lembra que tomar a vacina não significa relaxar com as medidas de prevenção. "Uma parcela mínima da população está sendo vacinada. Precisamos manter o distanciamento, uso de máscara e higiene das mãos", destaca a enfermeira epidemiologista.
A segurança das vacinas é sempre uma prioridade máxima e isso não é diferente para as vacinas contra a Covid-19, reforça a Organização Mundial da Saúde (OMS). Todas as vacinas passam por várias fases de ensaios clínicos antes de serem aprovadas para uso na população. Vanessa Jardim explica por que as vacinas ficaram prontas em tão pouco tempo: "A programação da vacina vem de laboratório, mas a gente só sabe a real eficácia quando é testada em seres humanos e as amostras populacionais para isso precisam ser muito grandes. Como estamos vivendo uma pandemia, então se pode testar a vacina em qualquer lugar do mundo.
Todas as vacinas foram testadas em muitos centros em todo o mundo. Diferente do ebola, por exemplo, que ficou restrito ao continente africano, em que para conseguir um número de pessoas coerente com o estudo clínico era difícil. No caso da Covid-19 foram feitos testes simultâneos em muitos países, garantindo a realização da fase 3, que é de avaliação de segurança e eficácia."
A farmacêutica e bioquímica Rosane de Aquino explica que a eficácia da vacina está ligada à capacidade de indução de imunidade, isto é, a capacidade de induzir o sistema imune a produzir anticorpos e imunidade celular. Por conta da pandemia, a OMS defende que uma vacina com 50% de eficácia já seja aprovada para ser aplicada na população. Mas o que esse percentual significa?
Ele é calculado com base nos estudos da fase 3, com voluntários que ainda não contraíram o vírus e que são divididos em dois grupos - um deles recebe a vacina e o outro um placebo (um composto sem efeito). Esses grupos são então observados para verificar quantos destes voluntários se infectaram pela Covid-19 e quantos desenvolveram sintomas muito leves (em que não é preciso ser medicado), leves (em que precisam de alguma assistência médica) e moderados e graves (em que necessitam de hospitalização).
Por exemplo, no caso da CoronaVac, o Instituto Butantan divulgou uma eficácia global de 50,38%. Isso porque dos 9,2 mil participantes da pesquisa, 85 dos casos muito leves foram de pessoas que receberam a vacina e 167 foram de voluntários que tomaram placebo. Ou seja, a chance de apresentar algum sintoma da doença é duas vezes maior em quem não tomou a vacina. Já o resultado de eficácia dos casos leves foi de 77,96%, sendo que sete pessoas haviam recebido a vacina, e outras 31, placebo.
Mas a enfermeira epidemiologista Vanessa Jardim afirma que a atenção deve ser voltada principalmente para a eficácia em casos moderados e graves, que fica em torno dos 90% entre as vacinas aprovadas. "A imunização tem esse objetivo primordial, de evitar que as pessoas adoeçam, precisem ser internadas e venham a morrer."
Vale destacar ainda que as farmacêuticas divulgaram diferentes índices de eficácia, mas que isso não deve ser motivo para inviabilizar alguma vacina. Segundo a Sociedade Brasileira de Imunologia (SBI) comparar os graus de eficácia global entre as vacinas pode levar a equívocos, porque cada estudo adotou critérios diferentes para categorizar o que foi considerado “caso de Covid-19”: "Por exemplo, no estudo da Moderna, foi considerado caso “dois sintomas de um grupo formado por febre, arrepios, dor no corpo, dor de cabeça, dor de garganta, perda de olfato ou paladar” com diagnóstico viral confirmado; ou um sintoma grave como falta de ar, tosse, diagnóstico radiológico. Ou seja, dois sintomas leves ou um sintoma grave. No estudo da Oxford/AstraZeneca foi considerado caso que apresentava um sintoma do grupo formado por febre, tosse, falta de ar, perda de olfato ou paladar; ou seja, a maioria sintomas leves, mas um grave (falta de ar)."
A SBI e as professoras do IFSC reforçam ainda que para se obter imunidade de rebanho é necessário vacinar o maior número de pessoas o mais rapidamente possível. E por isso a atenção não deve ser para a vacina com 50% ou 90% de eficácia geral, mas para quantas doses é possível fabricar.
Vale lembrar ainda que nenhuma vacina é 100% eficaz. A da poliomielite é uma das que têm o maior índice: 99% depois das três doses da gotinha. A eficácia das vacinas da gripe fica em torno de 65%.
A professora Rosane de Aquino explica que as vacinas precisam ter componentes do próprio Sars-Cov-2 ou similares a ele que sejam capazes de estimular o sistema imunológico na formação de células específicas do organismo, os linfócitos T e B, e de proteínas específicas, conhecidas como imunoglobulinas - os anticorpos.
As vacinas em testes com humanos supervisionadas pela OMS utilizam quatro diferentes tecnologias:
Vacinas que usam o vírus inativado ou enfraquecido, de forma que não causa doenças, mas ainda gera uma resposta imune. É a tecnologia utilizada em vacinas como da polio inativada e da difteria e tétano. Também é a tecnologia utilizada na CoronaVac.
Vacinas de vetores virais, que usam um vírus que foi geneticamente modificado para não causar doenças, mas produz proteínas do coronavírus para gerar uma resposta imunológica com segurança. O vetor viral mais comumente usado é o adenovírus, pois consegue induzir forte imunidade celular e produção de anticorpos. Esta tecnologia é utilizada na vacina da Oxford/AstraZeneca e na da Janssen-Cilag.
Vacinas de RNA e DNA, uma abordagem de ponta que usa RNA ou DNA geneticamente modificado para gerar uma proteína que, por si só, promete uma resposta imunológica com segurança. A utilização de RNA é a base da vacina da Pfizer.
Vacinas baseadas em proteínas, que usam fragmentos inofensivos de proteínas ou cascas de proteínas que imitam o vírus da Covid-19 para gerar com segurança uma resposta imune.
Faz diferença quem produz a vacina?
Sim, por conta das diferenças de tecnologia. Mas a razão para usar uma vacina ou outra está no resultado da eficácia e não no país de origem. Rosane explica que a importância maior é se a vacina passou por testes populacionais no país em que será aplicada, pois como se trata de ação imunológica individual, podem haver variações por características genéticas do grupo populacional. "As exposições a que uma população foi exposta ao longo da vida também podem induzir variações da resposta imunológica."
Quantas vacinas contra Covid-19 existem no mundo e no Brasil?
Segundo a Organização Mundial da Saúde há mais de 200 pesquisas no mundo todo para desenvolvimento de vacina contra a Covid-19, sendo que 60 estão em desenvolvimento clínico, ou seja, estão sendo testadas em humanos.
-> Acompanhe o panorama de vacinas contra a Covid-19 atualizado regularmente pela OMS
No Brasil, quatro laboratórios foram autorizados pela Anvisa a fazer testes com brasileiros: Oxford/AstraZeneca, Sinovac/Instituto Butantan, Janssen e BioNTech/Pfizer.
Confira na tabela abaixo os locais de testes no país:
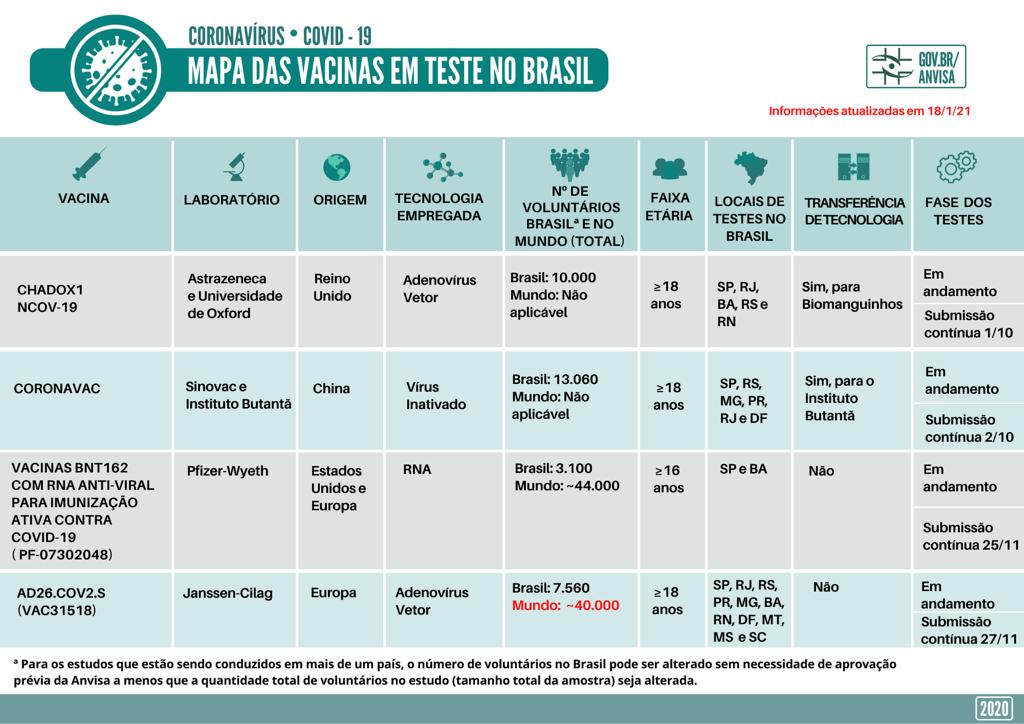
Destas vacinas, a da Oxford/AstraZeneca e a CoronaVac têm o registro para uso emergencial aprovado pela Anvisa, para ser aplicada em grupos prioritários. A vacina da Pfizer/BioNTec tem registro definitivo mas ainda não há um acordo de compra firmado pelo governo brasileiro.
O governo federal também está em negociação com outros dois laboratórios para importar as vacinas Sputnik V, da Rússia, e a Covaxin, da Índia. Em ambos os casos, a Anvisa informa que até agora não tramita no órgão a análise para uso emergencial ou registro destas vacinas.
Quais vacinas serão produzidas no Brasil?
Para o Brasil produzir a vacina, no acordo comercial de compra precisa estar prevista a transferência de tecnologia. Assim, o país não compra apenas o produto, mas o procedimento para produzi-lo aqui. Foi o que aconteceu com duas vacinas: a CoronaVac, desenvolvida em parceria entre a chinesa Sinovac e o Instituto Butantã de São Paulo, e a ChAdOx1 nCoV-19, mais conhecida como Vetor Viral ou pelos nomes dos laboratórios Oxford/AstraZeneca. Esta última será preparada, envasada e rotulada pela Fiocruz a partir do princípio ativo importado do parceiro da AstraZeneca na China.
Por que algumas vacinas precisam de duas doses e outras apenas uma?
Porque depende da tecnologia utilizada e consequentemente da capacidade da vacina estimular o sistema imunológico em produzir células e anticorpos de memória, explica a professora Rosane de Aquino. O grau de eficácia com uma ou mais doses é avaliado ainda nas fases clínicas de estudo da vacina e aí se decide quantas doses são necessárias para a imunização e qual o intervalo entre elas.
Das vacinas que solicitaram registro à Anvisa, apenas a da Janssen-Cilag é de uma dose.
As vacinas existentes protegem contra as novas variantes do Sars-Cov-2?
A eficácia das vacinas disponíveis atualmente em relação a novas variantes do vírus ainda está sendo analisada. Segundo Rosane, o que as informações disponíveis têm trazido é que as vacinas produzidas até o momento não respondem da mesma forma em relação a algumas variantes. Ela lembra que a existência de uma vacina não garante eficácia absoluta: "Pode ou não haver variação no resultado de eficácia. Depende do que “mudou” no vírus e o que nele estimula o sistema imune. Se a partícula, antígeno que estimula o sistema imune mudar, a vacina poderá perder eficiência."
No início do mês de fevereiro, a OMS demonstrou preocupação com o assunto depois que a África do Sul anunciou que estava suspendendo temporariamente o uso da vacina Oxford/AstraZeneca depois que um estudo mostrou que ela era pouco eficaz na prevenção de doenças leves a moderadas causadas por uma variante identificada pela primeira vez no país africano.
Segundo Tedros Adhanom, diretor-geral da OMS, "isso é claramente uma notícia preocupante. No entanto, existem algumas advertências importantes. Dado o tamanho limitado da amostra do ensaio e o perfil mais jovem e saudável dos participantes, é importante determinar se a vacina continua ou não eficaz na prevenção de doenças mais graves. Esses resultados são um lembrete de que precisamos fazer tudo o que pudermos para reduzir a circulação do vírus com medidas comprovadas de saúde pública. Também parece cada vez mais claro que os fabricantes terão que se ajustar à evolução do vírus, levando em consideração as variantes mais recentes para doses futuras. Sabemos que os vírus sofrem mutações e temos que estar prontos para adaptar as vacinas para que permaneçam eficazes."
Tedros comparou as adaptações necessárias para as vacinas contra a Covid com as da H1N1: "É o que acontece com as vacinas da gripe, que são atualizadas duas vezes por ano para corresponder às cepas dominantes. A OMS tem um mecanismo existente para rastrear e avaliar variantes do vírus que causa Covid-19.
É vital que os países continuem a relatar essas variantes à OMS para que possamos coordenar os esforços globais para monitorar seu impacto e aconselhar os países em conformidade."
As fabricantes já declaram que estão sendo realizados estudos para adaptar as vacinas às novas variantes do Sars-Cov-2. Vanessa Jardim reforça a importância de os países investirem em diferentes vacinas, com diferentes tecnologias. "Quanto mais tipos de vacina eficazes, melhores são as chances contra as variantes."
Para vacinar os brasileiros, o Ministério da Saúde elaborou o Plano Nacional de Operacionalização da Vacinação contra a Covid-19, que integra o Programa Nacional de Imunizações (PNI) e detalha os grupos prioritários para a imunização, as intenções de acordos com laboratórios que fabricam as vacinas e a logística de distribuição. As vacinas adquiridas pelo governo federal são distribuídas aos estados, que definem como será feita a entrega aos municípios. São os gestores municipais que organizam a vacinação nas cidades.
Saiba mais sobre o Programa Nacional de Imunização (PNI) e sobre a gestão principalmente no caso da aplicação das duas doses no vídeo abaixo:
As vacinas contra a Covid-19 precisam de uma refrigeração ou um armazenamento especiais?
O Brasil é referência mundial em campanhas de imunização e, apesar das dimensões continentais que acabam dificultando a distribuição das vacinas, tem know-how nesse tipo de logística. Segundo o governo federal, a distribuição das vacinas contra a Covid-19 "conta com uma frota de 100 caminhões com áreas de carga refrigeradas e tem o apoio da Associação Brasileira de Empresas Aéreas por meio das companhias aéreas Azul, Gol, Latam e Voepass, para transporte gratuito da vacina às unidades federadas do país que necessitam do transporte aéreo".
Em relação ao armazenamento das duas vacinas que estão sendo aplicadas nos trabalhadores de Saúde e grupos de risco - a CoronaVac e a de Oxford/AstraZeneca - não há diferença em relação a outras vacinas do Plano Nacional de Imunização. O professor de Refrigeração e Climatização do Câmpus São José, Jesué Graciliano da Silva, explica que para estas duas vacinas é necessário armazenamento a temperaturas entre 2°C a 8°C, ou seja, em um refrigerador convencional.
Já a vacina contra a Covid-19 desenvolvida pela farmacêutica norte-americana Pfizer em parceria com a empresa de biotecnologia alemã BioNtech, a Cominarty, e que tem o registro definitivo concedido pela Anvisa, precisa ser armazenada a uma temperatura de -70°C a -80°C. "Para se ter uma ideia, os freezers que temos em casa chegam a uma temperatura de -20°C", compara Jesué. Ele explica que a farmacêutica está investindo também em embalagens para armazenar as vacinas e assim poder vender a países que não possuem estrutura para manter as vacinas em temperaturas tão baixas.
"Dentro dos contêineres as vacinas são acondicionadas em gelo seco, que mantém temperaturas de -30°C, o que permite o transporte até centros de distribuição." Segundo ele, apesar de não ser a temperatura ideal, não inviabiliza a vacina, apenas reduz seu prazo de validade. Segundo a Pfizer, "nesta embalagem, os frascos de vacina podem ser mantidos por até 30 dias, desde que a correta manutenção do gelo seco seja realizada. A vacina pode ainda ser mantida no refrigerador comum por até 5 dias".
-> Entenda mais sobre a "cadeia de frio" e o impacto para a logística de vacinação
Como são definidos os grupos prioritários para a vacinação?
As populações prioritárias são definidas de acordo com critérios da Organização Mundial da Saúde (OMS) e, aqui no Brasil, o Ministério da Saúde informa que os grupos foram definidos em conjunto com o Conselho Nacional de Secretários de Saúde (Conass) e o Conselho Nacional de Secretarias Municipais de Saúde (Conasems). A orientação é que os gestores de saúde sigam essa ordem na vacinação:
- Pessoas com 60 anos ou mais institucionalizadas;
- Pessoas com deficiência institucionalizadas;
- Povos indígenas vivendo em terras indígenas;
- Trabalhadores de saúde;
- Pessoas de 80 anos ou mais;
- Pessoas de 75 a 79 anos;
- Povos e comunidades tradicionais ribeirinhas;
- Povos e comunidades tradicionais quilombolas;
- Pessoas de 70 a 74 anos;
- Pessoas de 65 a 69 anos;
- Pessoas de 60 a 64 anos;
- Comorbidades;
- Pessoas com deficiência permanente grave;
- Pessoas em situação de rua;
- População privada de liberdade;
- Funcionários do sistema de privação de liberdade;
- Trabalhadores da educação do Ensino Básico (creche, pré-escolas, ensino fundamental, ensino médio, profissionalizantes e EJA);
- Trabalhadores da educação do Ensino Superior;
- Forças de segurança e salvamento;
- Forças Armadas;
- Trabalhadores de transporte coletivo rodoviário de passageiros;
- Trabalhadores de transporte metroviário e ferroviário;
- Trabalhadores de transporte aéreo;
- Trabalhadores de transporte aquaviário;
- Caminhoneiros;
- Trabalhadores portuários;
- Trabalhadores industriais.
A professora Vanessa explica que são dois os critérios principais para definir os grupos prioritários: os que estão mais expostos à contaminação e os que têm mais fatores de risco para piora da doença caso sejam contaminados, por isso os profissionais de saúde e os idosos fazem parte dessa primeira etapa de imunização. Nestes grupos ainda há prioridades, por exemplo, os profissionais que trabalham diretamente com pacientes de Covid-19 são os primeiros a receberem a vacina, como forma de garantir a força de trabalho para enfrentar a pandemia.
-> Acesse o plano de vacinação de Santa Catarina
Quando será minha vez de ser vacinado?
Isso vai depender, além dos critérios de prioridade na vacinação, da disponibilidade de vacinas. Em algumas cidades brasileiras, a primeira fase mal começou e já teve que ser suspensa por falta de doses.
Em Santa Catarina, o governo esclarece que, à medida em que os novos lotes chegarem, o governo e os municípios divulgarão novas estratégias de vacinação. No momento, os vacinadores estão indo até os profissionais da saúde, idosos e indígenas para realizarem a imunização.
Ainda não há datas estabelecidas para as próximas fases de vacinação. Os municípios farão ampla divulgação em meios de comunicação e alguns disponibilizam sites ou aplicativos para você ser avisado. Procure se informar como será a estratégia no seu município.
Quais documentos preciso apresentar na vacinação?
A Secretaria de Estado da Saúde de Santa Catarina informa que, na hora da vacinação, será necessário portar os documentos de rotina para o cadastro das doses, como: carteirinha de vacinação ou RG ou CPF ou Cartão Nacional do SUS. Mas os municípios podem ter suas especificidades. Em Florianópolis, por exemplo, a recomendação é que a pessoa atualize o cadastro diretamente com as equipes de saúde.
Como uma pessoa que faz parte de um grupo de risco vai confirmar sua prioridade na vacinação?
Geralmente quando se organiza os locais de vacinação, o município define essas regras, por exemplo, exigindo um laudo médico que identifique que a pessoa tem a doença. "Com H1N1 funciona assim e agora não deve ser diferente", explica Vanessa Jardim.
Quantas doses e qual intervalo das vacinas aplicadas no Brasil?
As duas vacinas que estão sendo aplicadas precisam de duas doses. Para a CoronaVac o intervalo entre as doses é de duas a quatro semanas. Já para a vacina da Oxford/AstraZeneca este intervalo é maior, de quatro a 12 semanas, sendo que os estudos indicam que quando a segunda dose é administrada em um período mais longo a resposta imunológica parece ser melhor.
Sim, segundo o Supremo Tribunal Federal (STF), que decidiu ainda que governos locais podem estabelecer sanções para quem se recusar a tomar vacina. Isso não significa, porém, que o cidadão pode ser levado à força até uma unidade de saúde. Na prática, não foram definidas medidas caso alguém se recuse a tomar a vacina.
Quem já teve Covid-19 pode se vacinar?
Pode e deve! Vanessa Jardim explica que a resposta imunológica de quem já pegou Covid-19 depende muito da carga viral e da gravidade da doença. "A vacina é uma resposta imunológica controlada, até porque quando se faz essa ação de vacinação, não me vacino apenas para garantir a minha imunidade, eu me vacino para que o coletivo ao meu redor esteja protegido, para minimizar a circulação e o adoecimento da população."
Ela esclarece que mesmo quem já produziu anticorpos contra a doença deve se vacinar porque os "caminhos de proteção contra a doença são diferentes no contato direto com o vírus e com a vacina".
"Já se tem estudos apontando que os anticorpos, as imunoglobulinas que a gente detecta no exame de sorologia, são temporárias. O que também tem se dito é que mesmo que as imunoglobulinas zerem, se a pessoa tiver contato de novo com o vírus depois de quatro, cinco meses, ela pode desenvolver novamente a doença, só que de forma mais leve. Então sim, o corpo está desenvolvendo uma resposta imunológica. Só que o nosso sistema imunológico não é restrito a imunoglobulinas. Esse é um dos mecanismos de resposta a um vetor infeccioso. Por isso as vacinas usam diferentes tecnologias, elas vão induzir diferentes tipos de respostas. Quando a gente ouve as diferenças de eficácia de cada uma das vacinas, isso se dá pelas diferentes tecnologias e pela resposta celular que ela vai desenvolver. É muito mais que imunoglobulina."
Uma pessoa com histórico de alergias pode ser vacinada?
Pessoas alérgicas podem e devem tomar a vacina. A Associação Brasileira de Alergia e Imunologia (Asbai) reforça neste documento que qualquer vacina contra o Sars-Cov-2 somente é licenciada e liberada para uso na população quando se mostra segura de acordo com os protocolos internacionais de produção e pesquisa clínica, ou seja, nenhuma vacina será utilizada sem estudos que avaliem a sua segurança. E completa: "A grande maioria dos pacientes alérgicos a medicamentos ou a alimentos não são alérgicos a algum componente específico da vacina."
A Asbai esclarece ainda que as unidades de imunização devem estar preparadas para o atendimento de possíveis reações imediatas, que podem ocorrer com qualquer vacina. Por isso, a enfermeira Vanessa Jardim orienta que pessoas com histórico de alergias procurem tomar a vacina em locais que possam dar suporte médico caso a pessoa apresente alguma reação, ou seja, "a pessoa não é liberada imediatamente após a vacina, ela fica um tempo em observação na unidade de saúde se precisar de algum cuidado". Por isso, esse público deve evitar tomar a vacina em postos volantes ou em esquemas de drive-thru.
Vanessa orienta ainda que pessoas com histórico de reações alérgicas informem a equipe de vacinação assim que chegarem ao local para se vacinar. "Todas as capacitações que estão sendo feitas agora também reforçam a importância do vacinador questionar se a pessoa tem alergia a algum medicamento ou se costuma ter reações alérgicas, no caso dela esquecer de informar, assim como deve orientar sobre reações tardias à vacina."
Crianças e adolescentes podem ser vacinados?
Por enquanto, não. Nenhuma das vacinas contra a Covid-19 foi testada em crianças e adolescentes e por isso a imunização não é indicada. Essa orientação é da Sociedade Brasileira de Pediatria (SBP), que lembra: a Covid-19 raramente leva a casos graves em crianças. Apenas a vacina da Pfizer pode ser aplicada para maiores de 16 anos. Alguns fabricantes já anunciaram que iniciaram estudos para verificar a segurança e a eficácia dessas vacinas em crianças e adolescentes.
Gestantes e lactantes podem ser vacinadas?
Nenhuma das vacinas contra a Covid-19 teve ensaios clínicos em gestantes, ou seja, não há dados científicos para embasar a vacinação dessas mulheres. Porém, elas são um dos grupos de risco para o desenvolvimento da doença. Por isso a orientação da Federação Brasileira de Ginecologia e Obstetrícia (Febrasgo) é que a gestante converse com seu médico e, em conjunto, avaliem o risco de exposição e contágio, como o local de trabalho e o nível de contaminação na cidade em que a gestante mora: "A decisão de vacinar ou não deve ser compartilhada entre o médico e a própria gestante com base no risco apurado."
Vanessa Jardim completa com mais uma sugestão: caso decida ser vacinada, que a gestante opte por uma vacina com tecnologia mais comum, como a CoronaVac, que é do vírus inativado, muito semelhante à H1N1 e que já tem resultados para esse público.
Sobre as puérperas e lactantes, as entidades médicas recomendam a vacinação. Segundo a Sociedade Brasileira de Pediatria, "embora não haja estudos nessa população, é improvável que haja algum problema na utilização de vacinas inativadas da Covid-19 em mulheres que estejam amamentando". A Federação Brasileira de Associações de Ginecologia e Obstetrícia esclarece que para as vacinas disponíveis, "nos estudos realizados em animais não foram observados eventos teratogênicos (tudo aquilo capaz de produzir dano ao embrião ou feto durante a gravidez)".
Vanessa lembra ainda que mulheres que estão amamentando e tiveram Covid-19 podem continuar amamentando. "Então não há porque não fazer uso do imunizante."
-> Veja aqui cuidados que devem ser tomados por gestantes e puérperas em relação à Covid-19
Pessoas com doença autoimune podem ser vacinadas?
A Sociedade Brasileira de Reumatologia (SBR) indica que pacientes que fazem uso de imunossupressores por conta de doenças como lúpus, artrite reumatoide e psoríase devem conversar com seu médico para avaliar, em conjunto, se devem tomar a vacina ou não. Segundo a entidade, o mais recomendável é que a vacinação ocorra quando a doença está estável ou em remissão e o paciente está sem ou com baixo grau de imunossupressão, além da avaliação sobre a situação da pandemia na cidade no paciente.
Pessoas em tratamento oncológico podem ser vacinadas?
Sim, tanto que a Sociedade Brasileira de Oncologia Clínica (SBOC) solicitou no início do mês de fevereiro ao Ministério da Saúde que pacientes oncológicos em todo o território nacional sejam incluídos nos grupos com prioridade na vacinação por serem mais vulneráveis aos riscos de complicações ocasionadas pelo Sars-CoV-2.
A entidade esclarece que o Plano Nacional de Operacionalização da Vacina contra a Covid-19 excluiu o câncer do grupo de comorbidades prioritárias, restringindo-se a incluir na descrição do grupo de imunossuprimidos os pacientes oncológicos que realizaram tratamento quimioterápico ou radioterápico nos últimos seis meses e aqueles com neoplasias hematológicas.
A vacina pode tornar o vírus mais resistente?
Não. O objetivo da vacina é diferente do de um antibiótico, por exemplo. Ela atua estimulando o organismo a produzir anticorpos e eles é que matarão o vírus, ao contrário de um medicamento que atua diretamente em uma bactéria.
A enfermeira epidemiologista Vanessa Jardim explica essa diferença no vídeo abaixo:
Sim. As vacinas indicam que a pessoa imunizada tem menos chance de desenvolver um caso grave da doença, ou seja, precisar de tratamento médico, ser hospitalizada ou morrer. Mas mesmo tomando a vacina, a pessoa pode sim ser infectada pelo Covid-19 e, desta forma, agir como um vetor, transmitindo o vírus. Vale lembrar que a maioria das pessoas são assintomáticas quando estão com o vírus no organismo e isso acontece também para as pessoas vacinadas.
Quanto tempo depois de tomar a vacina fico imunizado?
Essa resposta só teremos depois da fase 4 de desenvolvimento da vacina, que é a fase da farmacovigilância, quando ela começa a ser aplicada amplamente na população.
Poderei receber as vacinas da gripe e da Covid-19 simultaneamente?
A orientação do Ministério da Saúde é que seja respeitado um intervalo de no mínimo 14 dias entre a vacina contra Covid-19 e qualquer outra vacina, não apenas da Influenza. Até o momento não há dados que demonstrem a não interferência da resposta imunológica do organismo quando as duas vacinas são administradas simultaneamente.
Estou com sintomas de Covid, posso me vacinar?
Se há febre e sintomas ativos da doença, a indicação é aguardar os sintomas passarem para se vacinar. "Pelo menos três dias sem sintomas para fazer uso do imunizante", orienta Vanessa Jardim.
Estou com febre, posso tomar a vacina?
Não. A vacinação deve ser adiada mesmo que a febre não tenha relação com a Covid-19.
A bebida alcoólica corta o efeito da vacina?
A interação com álcool não foi avaliada em estudos para nenhuma das vacinas disponíveis, mas para outras vacinas do Plano Nacional de Imunização não há restrição nesse sentido.
Tomar mais de uma vacina aumenta a imunidade?
Ainda não há pesquisas nesse sentido, mas diante da escassez de vacinas, esta não é uma opção viável nem coerente com as milhares de pessoas que estão aguardando a vez para se vacinar.
Se tomar a primeira dose e não tomar a segunda, o que acontece?
Se não respeitar o intervalo entre uma dose e outra ou não tomar a segunda dose, os estudos indicam que a eficácia da vacina é reduzida, porque eles são conduzidos para garantir o máximo de eficácia possível. Neste episódio do Science in 5 da OMS, a médica Katherine O'Brien explica que cerca de duas semanas após a primeira dose a resposta imunológica do organismo entra em ação, "mas a imunidade fica ainda mais forte após a segunda dose e não sabemos ainda quanto tempo dura a imunidade das vacinas".
E se tomar uma dose de uma marca e a segunda de outra?
Isso não pode acontecer. A imunização só tem efeito se ambas as doses forem da mesma vacina, pois elas utilizam tecnologias diferentes, explica Vanessa Jardim. "O que a gente tem comprovado é que duas doses de cada uma dessas vacinas vão ter efeito de proteção, na gravidade da doença." Este controle é feito pelas unidades de vacinação, em que é registrado no sistema qual a vacina que a pessoa tomou e quando. A anotação também é feita no cartão de vacinação que é entregue ao cidadão.
Posso desenvolver HIV ou H1N1 se tomar a vacina?
Não há risco. As vacinas são seguras.
A vacina pode alterar meu DNA?
Jamais! Para causar algum dano ao nosso DNA, que está em todas as nossas células, seria preciso haver uma exposição intensa e contínua, afirma Vanessa: "Não há a menor lógica dentro da resposta do corpo humano, química e biologicamente, uma alteração do nosso padrão celular por meio de uma vacina."
Quais são os efeitos colaterais que podem ocorrer após a vacina?
As reações mais comuns relatadas até o momento são muito parecidas a de outras vacinas, como da H1N1: vermelhidão no local da aplicação, febre baixa, dor de cabeça e sensação de cansaço. Vanessa Jardim explica que são reações muito leves e evidenciam que o organismo está reagindo: "É o corpo trabalhando para criar a memória imunológica." A OMS adverte que "efeitos colaterais mais graves são possíveis, mas extremamente raros".
A vacina não está disponível em clínicas particulares e ainda está em discussão quando o setor privado poderá comprar lotes das vacinas contra a Covid-19 no Brasil.
Vou ter que tomar a vacina todo ano para ficar imunizado?
Ainda não se sabe. A fase 4, de acompanhamento da população vacinada, é que vai indicar o tempo de imunização e de quanto em quanto tempo será necessário tomar a vacina, como ocorre com a da H1N1.
"A gente precisa lembrar que doenças infecto-contagiosas demoram décadas para serem erradicadas. Com a vacinação, será necessário avaliar a taxa de resposta e permanência dos anticorpos na população. E tem ainda a questão da mutação viral que precisa ser analisada para ter certeza que controlamos a transmissão do vírus", pondera Vanessa.
Depois de vacinado, posso relaxar as medidas de prevenção?
Não. Com a vacina você está mais protegido para não desenvolver a doença, principalmente para uma situação grave, mas você pode agir como um vetor, ou seja, pode continuar transmitindo o vírus.
"É um pacto coletivo. Enquanto tiver vírus circulante na população não é possível afrouxar as medidas de segurança, mesmo com o processo de vacinação da população", explica Vanessa. Além disso, uma parcela mínima da população está sendo vacinada. Até atingir a imunização coletiva e conseguir derrubar a circulação do vírus é necessário usar máscara, manter o distanciamento físico e evitar permanência em locais fechados, mesmo já tendo sido vacinado.
Aqui no IFSC Verifica já tivemos um post só pra responder esta pergunta:
-> Quando tivermos vacina, não teremos mais pandemia?
Há previsão de quanto tempo depois da vacinação essas medidas poderão ser relaxadas?
Ainda não é possível prever quando a circulação do vírus será contida.
Quando se pode falar em imunidade de rebanho?
A imunidade coletiva (ou de rebanho) é a proteção indireta de uma doença infecciosa que ocorre quando uma população é imune por vacinação ou imunidade desenvolvida por infecção anterior. Segundo Rosane, isso significa que mesmo as pessoas que não foram infectadas ou nas quais uma infecção não desencadeou uma resposta imune, elas estão protegidas porque as pessoas ao seu redor que são imunes podem atuar como amortecedores entre elas e uma pessoa infectada. O limiar para estabelecer imunidade de rebanho para a Covid-19 não está claro no momento, segundo a Organização Mundial da Saúde.
-> Neste post tratamos sobre o assunto: A imunidade coletiva pode acabar com a pandemia?
É possível erradicar a Covid-19?
Ainda é cedo para sabermos. Rosane explica que, quanto maior a capacidade de mutação do vírus, mais difícil será erradicá-lo. "O grande segredo é a vacinação em massa, pois mesmo sem erradicar o vírus, poderemos controlar a disseminação, como já acontece com outras doenças infecciosas que dizimavam populações e hoje estão controladas."
Mande sua dúvida
Tem alguma dúvida sobre a Covid-19? Quer comentar algo sobre este post? Escreva pra gente enviando e-mail para verifica@ifsc.edu.br.
Receba os posts do IFSC Verifica
Se você quiser receber nossos posts por e-mail sempre que publicarmos, deixe seu e-mail no nosso cadastro.
-> Veja tudo o que já publicamos no IFSC Verifica.


